PMA, FIV, IAC : comprendre les parcours de procréation médicalement assistée
 (1170 x 664 px) (5).png)
PMA : quand le désir d’enfant rencontre la science et l’espoir
Quand le corps ne suit pas le cœur, la PMA devient un chemin d’espoir. FIV, IAC… derrière ces acronymes se cachent des parcours remplis de courage, de patience, et d’amour. Ce blog est là pour éclairer, rassurer, et accompagner celles et ceux qui rêvent de donner la vie.
Tu vas devoir passer en PMA ?
L’annonce difficile à encaisser
C’est une annonce qui peut être douloureuse. Très souvent, on ne s’imagine pas devoir passer par cette étape. Au début des essais bébé, on ne connaît même pas ces abréviations comme PMA, FIV, ou IAC. Et pourtant, de nombreux couples y ont recours, bien plus qu’on ne le pense.
Le poids du silence
Mais pourquoi en parle-t-on si peu ? Parce que la PMA reste un sujet tabou, tout comme les essais bébé en général. Cela touche à notre intimité, à notre projet de vie, et souvent, on n’a pas envie d’en parler autour de nous. C’est un sujet sensible, chargé d’émotions, de doutes, et parfois de culpabilité.
Les phrases qui blessent
Combien de femmes découvrent, après plusieurs mois d’essais infructueux, que concevoir un enfant peut prendre du temps. Et face à l’attente, on se met à douter de soi, à penser que notre corps ne saura jamais créer la vie. On passe toutes par là.
Et puis il y a les phrases blessantes, dites sans mauvaise intention mais qui font mal. Tu y penses trop, Tu as encore le temps, Ça viendra quand tu t’y attendras le moins, Ce n’est pas le bon moment. Souvent, elles viennent de notre entourage proche, ce qui renforce le malaise. On se referme, on se protège, on construit une carapace.
Je suis convaincue que ces mots ne sont pas dits avec méchanceté. Ils viennent de personnes qui n’ont pas vécu cela, et qui ne savent pas comment réagir face à un couple infertile. Alors elles répètent des phrases entendues mille fois, sans mesurer leur impact.
Ce que la PMA implique
La PMA, ce n’est pas seulement une démarche médicale, c’est aussi un parcours émotionnel qui peut être difficile à vivre. Les examens sont parfois lourds, intrusifs, et chargés de tension. Le spermogramme, par exemple, peut être un moment délicat pour l’homme, car il touche à la virilité et à l’estime de soi. Pour nous les femmes, les examens sont souvent plus nombreux, plus intimes, et peuvent être vécus comme une épreuve physique et psychologique.
Recevoir cette annonce n’est jamais simple. Il faut du temps pour l’accepter, et ce temps est nécessaire. Il ne faut pas se presser. Tu as le droit de digérer, de pleurer, de refuser, puis de accepter à ton rythme. La PMA est un moyen pour les couples infertiles de faire des examens complémentaires afin de comprendre ce qui empêche la conception. Une fois les causes identifiées, un protocole adapté est proposé. Parfois, cela passe simplement par des stimulations ovariennes pour aider le corps à faire ce qu’il devrait faire naturellement.
Mon expérience personnelle
Quand je suis entrée en parcours PMA, ma maman a été présente pour moi. Elle m’a rassurée, elle m’a aidée à accepter cette étape, parce qu’elle aussi était passée par là. Être soutenue par quelqu’un qui comprend vraiment ce que l’on vit fait toute la différence. Elle m’a dit une phrase que j’aimerais vous transmettre à mon tour : Tu sais ma chérie ce n’est pas une honte ni un échec de passer en PMA et si tu dois y aller c’est pour que tu aies plus vite ton enfant dans les bras.
Elle avait raison. On pense souvent que c’est dur, et c’est vrai, ce n’est pas facile tous les jours. Mais si tu es arrivée jusqu’ici, c’est que tu es en essai bébé depuis un certain temps, et jusqu’à présent cela n’a pas fonctionné. C’est déjà une épreuve. Entrer en PMA, c’est comme reprendre un second souffle. On n’est plus seules. Des professionnels sont là pour nous suivre, nous accompagner, et nous aider.
Reprendre confiance en soi
Si cela peut te rassurer, sache que c’est un sujet qui revient souvent. Moi, j’étais phobique des piqûres, vraiment. Et pourtant, on se découvre une force exceptionnelle. On réalise qu’on est beaucoup plus forte que ce qu’on pensait. Ce parcours révèle une résilience qu’on ne soupçonnait pas.
L’importance du soutien
Il est essentiel de se sentir soutenue dans ce parcours. La communication avec son ou sa partenaire est précieuse. Il faut parler, partager, se comprendre, et avancer ensemble. Ce lien permet de traverser les étapes avec plus de solidité et de sérénité.Conclusion
Si tu traverses ce chemin
Sache que tu n’as pas à le faire seule
Tu es forte
Tu es légitime
Et tu mérites d’être accompagnée avec douceur
C’est quoi la PMA ?
La PMA (Procréation Médicalement Assistée), aussi appelée AMP (Assistance Médicale à la Procréation), désigne l’ensemble des techniques médicales utilisées pour aider les personnes confrontées à des difficultés de fertilité. Depuis la loi de bioéthique du 2 août 2021, l’accès à la PMA est élargi aux couples de femmes et aux femmes célibataires, en plus des couples hétérosexuels.
Parmi les protocoles de PMA, on retrouve la stimulation ovarienne simple, l’insémination intra-utérine avec sperme du conjoint (IAC) ou d’un donneur (IAD), la fécondation in vitro (FIV), le don de gamètes (ovocytes ou spermatozoïdes), ainsi que l’accueil d’embryon.
En France, la Sécurité sociale prend en charge jusqu’à six inséminations et quatre FIV. Une FIV correspond à une ponction d’ovocytes, peu importe le nombre de transferts réalisés ensuite. Les ponctions blanches, c’est-à-dire sans ovocytes, ne sont pas comptabilisées.
Concernant les critères d’âge, une PMA peut être débutée à partir de 18 ans.
L’âge maximal pour le recueil de sperme chez l’homme est fixé à 60 ans.
Pour les femmes, la limite est de 43 ans pour une FIV avec ovocytes frais, 45 ans pour une FIV avec ovocytes congelés, et 45 ans également pour une insémination intra-utérine
Quel protocole pour nous ?
C’est une question que beaucoup se posent en début de parcours : quel protocole PMA va nous être proposé ? La réponse dépend avant tout des résultats d’examens médicaux déjà réalisés, mais aussi de la vision du professionnel de santé qui vous accompagne. Chaque protocole est choisi avec soin, en tenant compte de votre situation médicale, afin de vous donner les meilleures chances d’obtenir un test de grossesse positif. Rien n’est laissé au hasard.
Lors du premier rendez-vous en centre PMA, le médecin fait le point sur les examens déjà effectués. Il est fortement recommandé de venir à deux à ce rendez-vous, pour que le couple soit pleinement impliqué. Si certains examens sont manquants ou incomplets, des examens complémentaires pourront être prescrits.
Une fois tous les résultats réunis, vous devrez reprendre rendez-vous pour les transmettre au centre. Une commission médicale est ensuite organisée pour déterminer le protocole le plus adapté à votre situation. Vous rencontrerez alors un biologiste, et dans certains centres, un psychologue. Même si ce dernier n’est pas systématiquement proposé, sachez qu’il est toujours possible de demander un accompagnement psychologique : n’hésitez pas à en parler à votre professionnel de santé si vous en ressentez le besoin.
Une fois le protocole défini, vous pourrez commencer votre traitement. Vous serez suivi tout au long du parcours, et il est essentiel de bien comprendre chaque étape. Si quelque chose vous semble flou, appelez votre centre pour poser vos questions. Le traitement prescrit doit être suivi à la lettre, car chaque dosage et chaque timing ont leur importance dans la réussite du protocole.
La IAC (ou IIU) – Insémination Artificielle Intra-Utérine
.png)
La IAC, aussi appelée IIU, est une technique de procréation médicalement assistée qui consiste à déposer les spermatozoïdes directement au fond de l’utérus. Mais ce ne sont pas n’importe quels spermatozoïdes. Monsieur réalise un recueil le matin même de l’insémination. Ce recueil est ensuite passé dans une centrifugeuse afin de sélectionner les meilleurs spermatozoïdes. L’objectif est de préparer la crème des crèmes pour maximiser les chances de fécondation.
Les examens préalables
Cette technique est généralement proposée aux femmes ayant passé une hystérosalpingographie, un examen qui permet de vérifier que les trompes de Fallope ne sont pas bouchées. Si elles le sont, les spermatozoïdes ne pourront pas rejoindre l’ovocyte, ce qui rend l’insémination inefficace. On vérifie également la réserve ovarienne et la cavité utérine, et d’autres examens peuvent être demandés selon les cas.
Pour monsieur, un spermogramme est réalisé afin d’évaluer la qualité spermatique. Il faut un minimum de spermatozoïdes mobiles pour que l’insémination soit possible, généralement entre 300 000 et 1 000 000 selon les centres.
Et en cas de don de sperme
Pour les femmes ayant besoin d’un don de spermatozoïdes, on parle alors de IAD. Le principe reste le même, mais le sperme provient d’un donneur anonyme. Les examens médicaux sont également nécessaires pour s’assurer que tout est en place pour accueillir une grossesse.
Le déroulement d’un cycle d’IAC
Le cycle commence en début de règles, généralement entre J2 et J4, selon les recommandations du gynécologue. Des stimulants folliculaires sont prescrits pour favoriser le développement d’un ou deux follicules matures. Tout au long du cycle, des échographies et des analyses hormonales permettent de suivre l’évolution. Dans certains cas, un bloquant hormonal comme Fyremadel est ajouté pour éviter une ovulation prématurée.
Quand les follicules atteignent la taille idéale, une injection d’Ovitrelle est administrée. Elle permet de déclencher l’ovulation au moment le plus propice pour l’insémination. Le jour prévu, monsieur réalise son recueil de sperme au laboratoire. Une période d’abstinence est généralement demandée pour garantir une bonne qualité. Le recueil est ensuite préparé pour ne conserver que les spermatozoïdes les plus performants.
L’insémination est réalisée dans les heures qui suivent. Les spermatozoïdes sont déposés directement dans l’utérus à l’aide d’un petit cathéter. L’acte est rapide et souvent indolore. Puis vient le temps de l’attente et de l’espoir.
Le jour de l’insémination
Lors de l’insémination, vous êtes installée en position gynécologique. Le praticien introduit un spéculum pour visualiser le col de l’utérus, puis utilise un cathéter relié à une seringue contenant la préparation spermatique. Celle-ci est déposée directement au niveau de l’utérus, afin que les spermatozoïdes puissent poursuivre leur chemin jusqu’à l’ovocyte.
Certains gynécologues proposent, si vous le souhaitez, d’avoir un rapport sexuel le jour même. Cela peut contribuer à optimiser les chances de fécondation.
Après l’insémination
Il est fréquent que l’on vous prescrive de la progestérone pour soutenir la phase lutéale, c’est-à-dire pour favoriser l’implantation en renforçant l’endomètre.
Attention aux tests de grossesse
Un test de grossesse effectué trop tôt après l’injection d’Ovitrelle sera forcément positif, car il détecte l’hormone contenue dans le produit. Il en va de même pour les tests d’ovulation. C’est pourquoi une prise de sang HCG est généralement prescrite environ 14 jours après l’insémination, afin de confirmer ou non une grossesse.
Si vous êtes comme moi, une testeuse compulsive, vous pouvez faire un test urinaire avant cette prise de sang. Mais attention : Ovitrelle peut rester jusqu’à 12 jours dans le corps. Si le test est positif avant ce délai, il est conseillé de le refaire 48 heures plus tard. Si la ligne s’intensifie, c’est bon signe. Si elle s’éclaircit, il se peut que ce soit simplement les restes d’Ovitrelle.
Un test négatif à DPO12 (DPO = day post ovulation, donc DPO1 est le lendemain de l’ovulation) ne signifie pas forcément que vous n’êtes pas enceinte. Cela dépend aussi du moment de la nidation, qui peut varier d’une femme à l’autre.
Tu peux retrouver des tests de grossesse sur la boutique des essayeuses, si tu veux t’équiper pour cette période d’attente.
Une étape pleine de sens
La IAC peut sembler technique, médicalisée, parfois intimidante. Mais elle est aussi une chance, une porte ouverte vers ce projet de vie que tu portes en toi. Tu n’as pas à tout comprendre d’un coup. Tu n’as pas à être forte tous les jours. Tu as juste à avancer à ton rythme, entourée de professionnels, de soutien et de tendresse.
Ce parcours ne définit pas ta valeur. Il révèle ta résilience, ton courage, et ton immense capacité à aimer.
La FIV – Fécondation In Vitro
.png)
La FIV est une technique de procréation médicalement assistée différente de la IAC, car ici la rencontre entre l’ovocyte et les spermatozoïdes se fait en dehors de l’utérus, dans un environnement contrôlé au laboratoire, ce qui a donné naissance au terme bébé éprouvette pour désigner les enfants nés grâce à cette méthode
Le principe de la FIV
Pour permettre cette rencontre en laboratoire, une stimulation ovarienne est prescrite afin de favoriser le développement de plusieurs follicules matures, qui seront ensuite ponctionnés
Les ovocytes extraits sont mis en contact avec les spermatozoïdes dans des conditions optimales pour obtenir des embryons, qui seront ensuite transférés dans l’utérus au moment le plus propice
Il existe plusieurs techniques de FIV, comme la FIV classique ou la FIV avec ICSI, où un spermatozoïde est injecté directement dans l’ovocyte
Le choix dépend des résultats d’examens réalisés par Madame et Monsieur, en fonction de leur situation médicale
Les examens préalables
Avant de proposer une FIV, les médecins vont évaluer la qualité spermatique de Monsieur, vérifier l’état des trompes de Fallope, explorer la cavité utérine, mesurer la réserve ovarienne, et rechercher la présence éventuelle d’endométriose, d’adénomyose ou d’autres pathologies pouvant influencer la fertilité
Si les tentatives d’IAC ont échoué, la FIV est souvent envisagée comme étape suivante, et en cas de trompes bouchées, elle devient directement indiquée
La qualité du sperme joue également un rôle important dans le choix de la technique de FIV utilisée
La ponction ovocytaire
Une fois la stimulation terminée, suivie par des échographies de contrôle et des analyses hormonales, la ponction peut être programmée
Elle se réalise sous anesthésie locale ou générale, selon les recommandations médicales et le confort de la patiente
À l’aide d’une aiguille introduite à travers le vagin sous contrôle échographique, les médecins collectent les liquides folliculaires qui contiennent les ovocytes
Ces prélèvements sont ensuite transmis au laboratoire, où les follicules matures sont identifiés et sélectionnés, car ils sont les plus susceptibles de contenir des ovocytes matures, bien que certains follicules en cours de maturation soient également prélevés, même s’ils peuvent ne pas contenir d’ovocyte
La suite au laboratoire
Une fois les ovocytes récupérés, tout se poursuit en laboratoire, sous surveillance étroite, où les ovocytes sont mis en contact avec les spermatozoïdes pour permettre la fécondation
Les embryons obtenus sont ensuite cultivés pendant quelques jours, souvent jusqu’au troisième jour ou jusqu’au stade de blastocyste vers J5, selon les recommandations du centre
Le transfert embryonnaire se fait généralement avec un seul embryon, parfois deux selon les cas, pour limiter les risques de grossesse multiple
Les embryons surnuméraires peuvent être congelés pour un transfert ultérieur ou pour préserver les chances en cas d’échec
Après le transfert, un soutien hormonal est souvent prescrit, notamment avec de la progestérone, pour favoriser l’implantation et soutenir la phase lutéale
Une étape exigeante mais précieuse
La FIV est une étape exigeante, à la fois physiquement et émotionnellement, mais elle représente aussi une chance précieuse pour de nombreux couples
Chaque parcours est unique, chaque tentative est une avancée, et chaque émotion mérite d’être accueillie avec bienveillance
Les différentes techniques de FIV
La fécondation in vitro peut être réalisée selon plusieurs méthodes, chacune adaptée à une situation médicale spécifique
Le choix dépend de la qualité des spermatozoïdes, de la réserve ovarienne, des antécédents du couple, et parfois des échecs précédents
Toutes ces techniques ont pour objectif de permettre la rencontre entre un ovocyte et un spermatozoïde dans les meilleures conditions possibles
La FIV classique
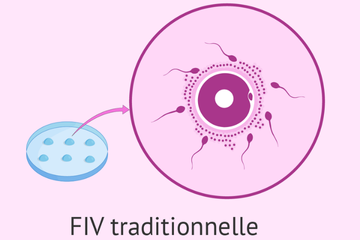
La FIV classique consiste à mettre en contact les ovocytes prélevés avec les spermatozoïdes dans un milieu de culture au laboratoire
La fécondation se fait de manière spontanée, sans intervention directe, comme elle le ferait naturellement dans les trompes
Cette méthode est proposée lorsque le spermogramme montre une qualité suffisante, avec des spermatozoïdes capables de féconder seuls les ovocytes
La FIV ICSI
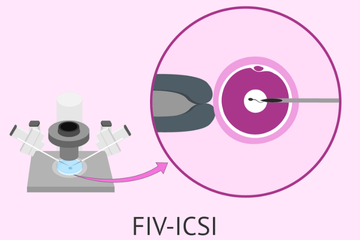
La FIV ICSI est une technique plus ciblée, utilisée lorsque la qualité spermatique est altérée
Un spermatozoïde unique est sélectionné selon sa mobilité et sa morphologie, puis injecté directement dans l’ovocyte à l’aide d’une micro-aiguille
Cette méthode permet d’obtenir des embryons même avec un très faible nombre de spermatozoïdes, à condition qu’ils soient vivants et fonctionnels
L’ovocyte est préparé avant l’injection, les cellules qui l’entourent sont retirées pour faciliter la manipulation
La FIV IMSI
.png)
La FIV IMSI repose sur le même principe que l’ICSI, mais avec une étape supplémentaire dans la sélection du spermatozoïde
Un microscope à très fort grossissement, entre x6000 et x10 000, est utilisé pour observer en détail la structure du spermatozoïde
Cela permet de choisir celui qui présente les meilleures caractéristiques morphologiques, ce qui peut être utile en cas d’échecs répétés ou de suspicion d’anomalies invisibles
La FIV avec culture prolongée
Dans certains cas, les embryons sont cultivés jusqu’au cinquième jour, au stade de blastocyste, ce qui permet une sélection naturelle des embryons les plus robustes
Cette méthode peut améliorer les chances d’implantation et réduire les risques de grossesse multiple, car elle permet de transférer un seul embryon avec un bon potentiel
La FIV avec don de gamètes
Lorsque l’un des deux gamètes est absent ou non fonctionnel, la FIV peut être réalisée avec un don d’ovocytes ou un don de spermatozoïdes, selon les indications médicales et le projet parental
Le protocole reste similaire, mais les gamètes proviennent d’un donneur ou d’une donneuse anonyme, sélectionné selon des critères médicaux et éthiques
La FIV avec test génétique préimplantatoire (PGT)
Dans certaines situations, les embryons peuvent être analysés génétiquement avant le transfert pour détecter d’éventuelles anomalies chromosomiques ou maladies héréditaires
Cette technique est réservée à des indications précises comme les antécédents génétiques, les fausses couches à répétition, ou les pathologies connues dans la famille
Et après
Quelle que soit la technique utilisée, les embryons fécondés sont cultivés au laboratoire pendant quelques jours, puis transférés dans l’utérus ou conservés par congélation selon le protocole choisi
Un soutien hormonal est souvent prescrit pour favoriser l’implantation et soutenir la phase lutéale
Chaque méthode a ses indications, ses avantages, et ses spécificités, mais toutes visent à donner vie à un projet parental avec le plus de sécurité et de bienveillance possible
Vivre la PMA avec plus de douceur
La PMA : un chemin intime, pas seulement médical
La procréation médicalement assistée n’est pas qu’un parcours médical. C’est une traversée intime, émotionnelle, parfois silencieuse, souvent bouleversante. Mais il est possible de l’aborder avec plus de douceur, plus de bienveillance envers soi-même et envers son couple.
Parler, mais à qui on veut
Il n’est pas nécessaire de tout dire à tout le monde. Ce chemin est personnel, et tu as le droit de choisir à qui tu confies ton histoire. Certaines personnes sauront écouter sans juger, sans chercher à conseiller à tout prix. Un groupe de soutien, une communauté bienveillante ou un professionnel peuvent aussi offrir un espace sécurisant, où les mots peuvent se poser librement.
Prendre soin de soi
Ton corps est sollicité, ton esprit aussi. Il est essentiel de t’accorder des pauses, des respirations. Un moment de calme, une activité qui te fait du bien, une routine qui apaise. Ce n’est pas du luxe, c’est une nécessité. Prendre soin de toi, c’est aussi prendre soin de ton chemin.
Se reconnecter à son couple
Le projet bébé peut parfois éclipser le couple. Mais vous êtes plus que ce projet. Prenez le temps de vous retrouver, de vous parler autrement, de rire ensemble. Rappelez-vous que vous êtes une équipe, soudée, même dans les tempêtes. L’amour ne disparaît pas dans l’attente, il peut même s’y renforcer.
Lâcher prise… un peu
Il est difficile de lâcher prise quand on attend tant. Mais parfois, accepter que tout ne dépend pas de nous peut alléger le cœur. Chaque étape est une avancée. Chaque émotion mérite d’être accueillie sans jugement. Tu n’as pas à tout contrôler. Tu as juste à traverser, à ton rythme.
Se rappeler que tu n’es pas seule
Même si le silence autour de la PMA est encore fort, tu n’es pas seule. Des milliers de femmes vivent ce parcours avec leurs forces, leurs failles, leurs espoirs. Ton corps n’est pas défaillant. Il est courageux. Il mérite ta tendresse et ton respect.




